Studie deckt auf
Diagnose Wachkoma ist oft falsch
Viele vermeintliche Wachkoma-Patienten sind in Wirklichkeit minimal bei Bewusstsein und werden falsch behandelt, warnt die Deutsche Gesellschaft für Klinische Neurophysiologie und funktionelle Bildgebung. Sie plädiert für genauere Diagnosemethoden.
Veröffentlicht: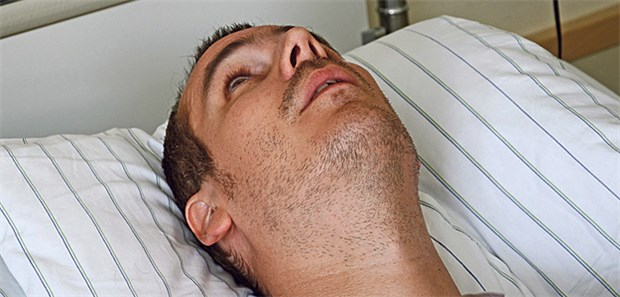
Schwer zu diagnostizieren: Wachkoma oder Syndrom des minimalen Bewusstseins (SMB)?
© S. Kobold / fotolia.com
DARMSTADT. Viele Wachkoma-Patienten sind bei minimalem Bewusstsein, ohne dass Angehörige und Ärzte dies erkennen. Sie werden daher oft nicht ausreichend therapiert, bemängelt die Deutsche Gesellschaft für Klinische Neurophysiologie und funktionelle Bildgebung (DGKN) in einer Mitteilung.
Nach ihren Angaben prognostizieren Ärzte derzeit den Bewusstseinszustand mit einer komplexen Skala, die unter anderem visuelle und motorische Funktionen erfasst. Dieser Goldstandard werde aber noch zu selten angewendet, bemängelt die DGKN.
Zudem könnten neurophysiologische Methoden dieses Verfahren ergänzen, um Patienten mit einem minimalen Bewusstsein sicher zu identifizieren, so das Ergebnis einer aktuellen Studie.
1500 bis 5000 Wachkoma Patienten leben in Deutschland, so die DGKN. Experten sprechen vom Syndrom der reaktionslosen Wachheit (SRW). Nach schweren Hirnschädigungen öffnen sie wieder die Augen, lassen aber weder Bewusstsein noch Kontaktfähigkeit erkennen.
Zeigen solche Patienten bewusste Wahrnehmungen, zum Beispiel gezielte Augenbewegungen, befinden sie sich nicht mehr im Wachkoma, sondern im sogenannten minimalen Bewusstseinszustand, auch Syndrom des minimalen Bewusstseins (SMB) genannt.
Bis zu 40 Prozent Fehldiagnosen
In der derzeitigen klinischen Versorgungsrealität sei die Abgrenzung zwischen Wachkoma und SMB jedoch schwierig, so der DGKN-Experte Dr. Andreas Bender vom Therapiezentrum Burgau in der Mitteilung. "Studien belegen eine hohe Rate an Fehldiagnosen von bis zu 40 Prozent."
Für die Therapie könne diese Fehldiagnose schwerwiegende Folgen haben. "Wir vermuten, dass viele SMB-Patienten, die für Wachkoma-Patienten gehalten werden, unter der fehlenden persönlichen Ansprache leiden", so Bender. Einige werden daher verfrüht palliativ behandelt.
"Die Ärzte versuchen nur noch das Leiden des vermeintlichen Wachkoma-Patienten zu reduzieren, anstatt sämtliche therapeutischen Möglichkeiten auszuschöpfen", kritisiert der Experte.
Mit der aktuellen Metastudie zeigt das Forscherteam um Bender, dass elektrophysiologische Verfahren solche Fehldiagnosen reduzieren können.
Für die Analyse hatten die Neurophysiologen 20 klinische Studien mit 436 Wachkoma- und 470 SMB-Patienten ausgewertet, deren Hirnaktivität unter anderem mit funktioneller Magnetresonanztomographie (fMRT) und quantitativer Elektroenzephalographie (qEEG) gemessen worden war (Dtsch Arztebl Int 2015; 112: 235).
Beide Methoden zeigen, ob Patienten sich bestimmte Bewegungen, etwa Tennisspielen, vorstellen können, wenn man sie dazu auffordert. Sowohl in den fMRT- als auch in den EEG-basierten Studien konnten 10 bis 24 Prozent der Wachkoma-Patienten solche Aufgaben befolgen.
Diese Patienten wären also nicht als Wachkomapatienten, sondern als SMB-Patienten einzustufen und zwar trotz der gründlichen standardisierten Untersuchung.
Derzeitiger Goldstandard reicht wohl nicht
"Mit dem derzeitigen Goldstandard für die Wachkoma-Diagnose, der sogenannten revidierten Coma Recovery Scale (CRS-R), lassen sich solche Bewegungsvorstellungen nicht nachweisen", erklärt Professor Andreas Straube vom Klinikum der Universität München in der Mitteilung.
Denn die CRS-R erfordert, dass Patienten sich tatsächlich bewegen. Dennoch bleibt diese klinische Einstufung derzeit der Goldstandard der Diagnostik.
"Es gibt aber auch Patienten, die zwar bei Bewusstsein sind, aber keinen Zugriff auf ihr motorisches System haben", so Bender. Besser geeignet seien für diese Patienten möglicherweise neurophysiologische Verfahren.
"Am genauesten konnte der Bewusstseinszustand mit dem qEEG erkannt werden", erklärt der Experte. Um diese Methode korrekt anzuwenden, bedarf es jedoch einer speziellen Ausbildung. Die DGKN bietet eine EEG-Fortbildung an, die als Basis für die Anwendung des qEEG gilt. (eb)