Corona-Splitter der KW 53
Warum haben manche COVID-19-Patienten eine stille Hypoxämie, manche nicht?
Bei seiner Wanderung durch den menschlichen Körper könnte SARS-CoV-2 auch Zellen im Glomus caroticum infizieren, meinen spanische Forscher. Sie haben die Paraganglien in der Karotisgabel unter die Lupe genommen.
Veröffentlicht: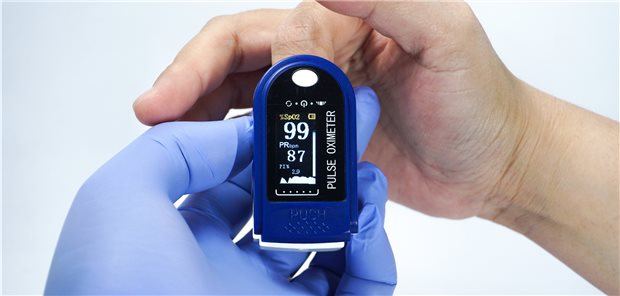
Kontrolle des Sauerstoffs im Blut. Eine Hypoxämie geht bei COVID-19-Kranken nicht immer mit Dyspnoe einher.
© Harry / stock.adobe.com
Update vom 30. Dezember
Hypoxämie, aber keine Dyspnoe: Spanische Forscher haben eine mögliche Erklärung für das immer wieder bei COVID-19-Patienten beobachtete Phänomen der „stillen Hypoxämie“ gefunden. Danach könnte SARS-CoV-2 früh auch Zellen der Glomera carotica in der Karotisgabel infizieren und so auch die Funktion der darin befindlichen Chemorezeptoren beeinträchtigen (Function 2020; online 23. November). Diese Chemorezeptoren reagieren normalerweise auf einen sinkenden Sauerstoff-Partialdruck im Blut und lösen dann Signale aus, die letztendlich das Atemzentrum im Hirnstamm aktivieren. Bei immunhistologischen Untersuchungen – das Material dazu kam von gestorbenen Organspendern – haben die spanischen Forscher festgestellt, dass im Glomus caroticum ACE2-Rezeptoren exprimiert werden, über die ja SARS-CoV-2 in Zellen eindringt. Die Stärke der Expression der ACE2-Rezeptoren sei dabei von Person zu Person stark unterschiedlich, was erkläre, dass nicht jeder COVID-19-Patient eine stille Hypoxämie habe, so die Wissenschaftler. Jetzt seien weitere Studien nötig, um die Hypothese zu überprüfen, um mögliche Langzeitschäden in den Glomera aufzudecken und um eventuell auch therapeutische Ansätze zu finden, durch eine SARS-CoV-2-Infektion beeinträchtigte Glomera pharmakologisch zu aktivieren. (mal)
Update vom 29. Dezember
Ein moderat bis deutlich vergrößerter Durchmesser des Pulmonalishauptstammes bei stationär aufgenommenen COVID-19-Patienten ist ein schlechtes prognostisches Zeichen, melden italienische Forscher um Professor Antonio Esposito von der Universität in Mailand. Die Wissenschaftler haben die CT-Befunde von 1461 COVID-19-Patienten ausgewertet, die zwischen dem 1. März und dem 20. April 2020 in einer von sieben Kliniken aufgenommen worden waren. Bei allen hatte die CT-Untersuchung innerhalb von 72 Stunden nach Aufnahme stattgefunden. Die statistische Analyse ergab unter anderem, dass bei Patienten, deren Pulmonalisdurchmesser 31 Millimeter oder mehr betrug (definiert als moderater bis schwerer pathologischen Befund) die Sterberate um den Faktor 1,7 höher war als bei Patienten mit einem Durchmesser unter 31 Millimeter (normaler Befund oder leicht pathologischer Befund). Nach dem Herausrechnen möglicher Einflussfaktoren blieb eine um den Faktor 1,6 erhöhte Sterberate. Als normalen Befund hatten die italienischen Kollegen einen Pulmonalisdurchmesser von maximal 27 Millimeter bei Frauen und von maximal 29 Millimeter bei Männern definiert (European Radiology 2020; online 23. Dezember). (mal)
Eine NETose könnte bei COVID-19 eine entscheidende Rolle für ST-Hebungsinfarkte spielen. Das berichten spanische Kardiologen auf Basis von Befunden einer sehr kleinen konsekutiven Fallserie. Bei fünf stationär behandelten Patienten mit COVID-19 und STEMI fanden sie in den Koronarthromben sogenannte „NETs“, neutrophile extrazelluläre Traps, Faserbündel aus der DNA neutrophiler Granulozyten. Die Pathologie der Bildung von NETs, der NETose ist nicht restlos geklärt. Es wird vermutet, dass das Immunsystem mit ihnen Mikroorganismen bindet und abtötet. In ihrer Studie fanden die Autoren aus Madrid jedoch einen deutlichen Unterschied zu einer historischen Kontrolle aus dem zweiten Halbjahr 2015: Bei den damaligen 50 STEMI-Patienten fanden sie nur in 64 Prozent der Thromben NETs. Auch die Dichte der Faserbündel unterschied sich: 61 Prozent bei den COVID-19-Patienten vs. im Median 19 Prozent in der Kontrollgruppe. Bei keinem der COVID-Infarkt-Patienten fanden die Kardiologen Fragmente atherosklerotischer Plaques (JAMA Cardiol 2020; online 29. Dezember).
Update vom 28. Dezember
Wer IgG-Antikörper gegen SARS-CoV-2-Spike-Proteine und gegen Nucleocapsid-Proteine hat, kann von einem relativ niedrigen Risiko für eine (erneute) SARS-CoV-2-Infektion innerhalb der nächsten sechs Monate ausgehen. Das melden britische Wissenschaftler um Sheila F Lumley von der Universität Oxford. Die Forscher haben Blutproben von 12.541 in der Patientenversorgung an der Uniklinik Oxford tätigen Personen untersucht und danach regelmäßig mittels PCR-Tests überprüft, wer sich in den folgenden Monaten mit SARS-COV-2 infizierte. Ergebnis: In einem Zeitraum von bis zu 31 Wochen nach der Eingangsuntersuchung hatten 223 von 11.364 initial Antikörper-negativen Personen einen positiven PCR-Test, 123 davon hatten auch COVID-19-Symptome. Im Gegensatz dazu ließ sich nur bei zwei der 1265 Personen, die IgG-Antikörper hatten, eine (erneute) SARS-CoV-2-Infektion mittels PCR nachweisen; beide waren symptomfrei. Lumley und ihre Kollegen errechneten daraus Infektionsraten von 1,09 bei fehlenden und von 0,13 bei vorhandenen IgG-Antikörpern – jeweils bezogen auf 10.000 Personentage. Die britischen Forscher sprechen von einem „erheblich reduziertem Risiko“ einer Reinfektion, wenn IgG-Antikörper vorliegen. Unklar sei unter anderem aber, ob der Schutz vor Re-Infektionen tatsächlich durch die IgG-Antikörper vermittelt werde, oder durch eine T-Zell-Immunantwort, die in der Studie nicht untersucht worden sei (NEJM 2020; online 23. Dezember). (mal)
Wo in Kliniken am ehesten SARS-CoV-2 lauert, wollten französische Forscher herausbekommen. Das Team von der Uniklinik Nantes hat dafür in einer Metaanalyse 24 Studien berücksichtigt, vier davon unpubliziert. Eine Arbeit aus Großbritannien und eine aus Italien sind die einzigen Untersuchungen aus Europa. Zehn Studien stammen aus China. Die jeweiligen Teams hatten Proben aus der Luft unterschiedlicher Krankenhausareale mit PCR-Verfahren auf die Viruslast analysiert. Auf Intensivstationen waren demnach über 25 Prozent der Proben kontaminiert, auf anderen Stationen 11 Prozent. Der höchste Prozentsatz positiver Proben stammte von öffentlich zugänglichen Fluren (56 Prozent) – dort waren jedoch insgesamt nur 16 Stichproben genommen worden. Als weitere Risikoorte entpuppten sich Toiletten und Badezimmer mit einer Positivrate von knapp 24 Prozent – 5 von 21 Proben. Studien hatten vorher ergeben, dass der Stuhl von COVID-19-Patienten SARS-CoV-2-Spuren enthalten und das Spülen einer Toilette Viren-belastete Aerosol-Wolken aufwirbeln kann. In den Personalräumen fielen gut zwölf Prozent der Proben positiv aus, in Besprechungszimmern gut 19 Prozent. Die Autoren der Metaanalyse räumen ein, dass der direkte Vergleich der Studien problematisch ist, weil die jeweiligen Teams methodisch sehr unterschiedlich vorgegangen waren. Zudem betonen sie, dass zumeist unklar sei, ob die Virenreste in den positiven Proben infektiös waren oder nicht. Viruskulturen wurden nur in fünf Studien angelegt, eine Kultivierung gelang nur in 7 von insgesamt 81 Versuchen (8,6 Prozent) (Jama Network Open 2020, online 23. Dezember). (dpa)
Immunzellen von Patienten mit Hypertonie sind voraktiviert. Diese Beobachtung erklärt sehr wahrscheinlich die Überreaktion des Immunsystems und die oft relativ schweren COVID-19-Verläufe bei Patienten mit Hypertonie, meinen Forscher des Berlin Institute of Health (BIH), der Charité sowie ihre Partner in Heidelberg und Leipzig. Die Wissenschaftler haben Zellen aus dem Nasen-Rachenraum von 32 COVID-19-Patienten sowie von 16 nicht-infizierten Kontrollpersonen analysiert; in beiden Gruppen waren Herzkreislaufkranke wie auch Personen ohne Herzkreislaufprobleme. Die Forscher erinnern an die bei Hypertonie-Patienten in der Regel erhöhten Entzündungswerte im Blut und dass erhöhte Entzündungswerte ja unabhängig vom Herzkreislaufstatus immer ein Warnsignal seien, dass COVID-19 schwer verlaufen wird. Ihre Studie gebe keine Hinweise darauf, dass eine antihypertensive Therapie das Risiko einer SARS-CoV-2-Infektion erhöhe, so die Forscher. Eine Therapie mit ACE-Hemmern könnte für Bluthochdruck-Patienten mit COVID-19 aber günstiger sein als die Therapie mit Angiotensin-II-Rezeptor-Blockern. Hier hatten die Forscher nämlich – im Gegensatz zur Anwendung von ACE-Hemmern – einen deutlich verzögerten Abbau der Viruslast beobachtet (Nat. Biotechnology 2020; online 24. Dezember).
Die Virusvariante VOC 202012/01 könnte ein um 56 Prozent erhöhtes Übertragungsrisiko haben. Das berichten britische Modellierer von der London School of Hygiene & Tropical Medicine (LSHTM) in einer bislang nicht begutachteten Arbeit. Sie relativieren damit etwas frühere Schätzungen, wonach die Variante um 70 Prozent ansteckender sein könnte. Die Virusmutation, die auch als B.1.1.7 bezeichnet wird, war zunächst in Südengland aufgetaucht. Ob die neue SARS-CoV-2-Variante auch zu schwereren Verläufen führt, konnten sie Forscher nicht nachweisen. Durch eine steigende Zahl an Neuinfektionen werde allerdings schon nominell die Zahl der Hospitalisierungen und womöglich schwerer Verläufe zunehmen (CMMID Repository 2020; online 23. Dezember).
Die CoV-2-Seroprävalenz in München hat sich seit Sommer verdoppelt, die Dunkelziffer halbiert. In der Münchner COVID-19-Kohortenstudie KoCo19 hat sich die Seroprävalenz zwischen Juni und Anfang November nahezu verdoppelt. Lag sie im Sommer noch bei 1,74 Prozent, konnten die Forscher bis zur ersten Novemberwoche bei 3,27 Prozent der Probanden SARS-CoV-2-Antikörper nachweisen. Die Stichprobe mit bislang knapp 5300 Probanden ist repräsentativ für die bayerische Landeshauptstadt. Gegenüber der offiziell gemeldeten Zahl der Infektionsfälle hat sich seither die Dunkelziffer halbiert: von ehemals dem Faktor 4 auf jetzt den Faktor 2, berichten die Forscher (Mitteilung vom LMU Klinikum München).
Liebe Leser, wir fassen die Corona-Studienlage nun wöchentlich zusammen. Eine Übersicht mit allen bereits veröffentlichten COVID-19-Splittern der vergangenen Wochen und Monate finden Sie hier: